Верхнечелюстной синусит — заболевание, сопровождающееся воспалением гайморовых (верхнечелюстных) пазух. Патология возникает в любом возрасте, характеризуется острым или хроническим течением. Чтобы понять, как лечить заболевание, нужно выяснить причины его возникновения и симптомы.
Верхнечелюстной синусит основные симптомы
Симптомы при остром и хроническом течении болезни похожи, но не одинаковы. Признаками любой формы гайморита являются такие симптомы, как заложенность носа, затруднение дыхания, изменение голоса, боль в области пазух.
Симптомы острого воспаления верхнечелюстных пазух:
- затрудненное носовое дыхание;
- чихание;
- обильное выделение слизи (вначале прозрачной, затем с примесью гноя);
- снижение обоняния;
- слезоточивость;
- боль, усиливающаяся при кашле, чихании, наклонах;
- отечность лица;
- конъюнктивит;
- ухудшение общего самочувствия (повышение температуры тела, слабость, головные боли, озноб, плохой аппетит).
Во время обострения хронический верхнечелюстной синусит сопровождается теми же симптомами, что и острая форма заболевания. Зато при ремиссии симптоматика становится слабо выраженной и непостоянной. Основными признаками являются:
- общая слабость, утомляемость;
- отек слизистой носа, не проходящий насморк;
- чувство распирания в носу;
- повышенная слезоточивость;
- периодические головные боли;
- отечность лица (особенно после сна);
- отсутствие обоняния.
Этиология
Верхнечелюстные синуситы возникают под воздействием разных факторов. Наиболее распространенные причины:
- развитие инфекции в верхних дыхательных путях;
- хронический насморк;
- воспаление аденоидов;
- искривление носовой перегородки;
- переохлаждение;
- заболевания полости рта, хирургическое лечение зубов верхней челюсти;
- снижение иммунитета под воздействием ВИЧ-инфекции или других патологий;
- продолжительное воздействие аллергенов.
Другие, менее распространенные, причины возникновения болезни:
- неправильный образ жизни;
- вредные привычки (курение, употребление наркотиков и алкоголя);
- генетические патологии;
- недоразвитость внутренних выходов из полости носа;
- новообразования, мешающие полноценному дыханию;
- проживание в неблагоприятных экологических условиях;
- травмы, ушибы области носа.
Разновидности
В зависимости от происхождения выделяют следующие разновидности синусита:
- риногенный — при насморке, инфекционном или грибковом поражении оболочки носа;
- травматический — при механических повреждениях верхней челюсти;
- гематогенный — при наличии воспалительного процесса в организме (инфекция проникает в пазухи вместе с кровью);
- вазомоторный — при нарушении реакции организма на неприятные запахи, холодный воздух и прочие внешние раздражители;
- аллергический — при попадании чужеродных веществ;
- одонтогенный верхнечелюстной синусит — при поражении зубов, неправильном проведении стоматологического лечения.
В зависимости от формы протекания заболевание бывает острым и хроническим. Виды острого синусита:
- Гнойный. Сопровождается скоплением гноя в пазухах, сильной головной болью, ухудшением общего самочувствия.
- Катаральный. Отличается легким течением, сопровождается насморком и заложенностью носа. События в этом случае развиваются по 1 из 2 сценариев: выздоровление либо переход патологии в гнойную стадию.
Разновидности хронического синусита:
- Катаральный. Сопровождается отеком слизистой пазух.
- Гнойный. Характеризуется периодическим течением. Во время обострений из носа выделяется слизь с примесью гноя.
- Полипозный. Возникает при разрастании полипов в пазухах.
- Кистозный. Развивается при наличии кистозных новообразований.
- Смешанный. Сочетает в себе признаки нескольких разновидностей заболевания.
- Острый и хронический гайморит может протекать на 1 стороне (левой, правой) или на обеих.
Диагностика
Диагностика верхнечелюстного риносинусита начинается с обращения к доктору — терапевту либо отоларингологу. Основными диагностическими мероприятиями являются:
- Сбор анамнеза. Позволяет установить причину развития болезни.
- Риноскопия. Визуальный осмотр полости носа с помощью зеркал. Позволяет определить характер выделений, оценить состояние слизистой оболочки и носовой перегородки.
- Лабораторные исследования. Общий анализ крови позволяет выявить воспалительный процесс. Также возможно изучение отделяемой слизи под микроскопом.
- Диагностическая пункция. Забор биологического материала и его изучение. Позволяет определить, насколько чувствительны микроорганизмы к различным антибиотикам.
- Рентгенография. Используется для оценки костных структур и очага поражения, выявления инородных тел, кист и полипов. Если заболевание вызвано травмой, показывает локализацию и объем повреждений.
- Эндоскопия. Проводится с помощью специального прибора — эндоскопа. Позволяет оценить состояние слизистой, изучить строение пазух, взять кусочек ткани для микроскопического исследования.
- УЗИ. Проводится редко, т. к. требует специального оборудования. Позволяет изучить форму носовых полостей, определить объем выделений.
- МРТ и КТ. Магнитно-резонансная и компьютерная томографии назначаются для оценки структуры околоносовых полостей. Стоят дорого и проводятся не во всех клиниках, зато являются наиболее информативными.
Лечение
Лечение верхнечелюстного синусита проводится под наблюдением доктора. Упор делается на медикаментозную терапию, которая зависит от формы заболевания и причины его развития.
Часто используемые препараты:
- Секретомоторные и секретолитические (Амброксол, Бромгексин). Улучшают отхождение слизистого содержимого, делают симптомы менее выраженными.
- Нестероидные противовоспалительные (Диклофенак, Ибупрофен), жаропонижающие (Аспирин, Ибуклин), местные глюкокортикоиды (Будесонид, Флутиказон). Останавливают развитие воспалительного процесса, препятствуют образованию выделений, купируют болевой синдром.
- Антибиотики. Убивают возбудителей заболевания, восстанавливают стерильность пазух. Основным препаратом, используемым при гайморите, является Амоксициллин. Если в течение 3 суток самочувствие остается прежним, дополнительно назначают клавулановую кислоту. Также возможно применение местных средств (Биопарокс, Изофра, Полидекса). Чтобы антибактериальная терапия была эффективной, необходимо сделать тест на чувствительность микрофлоры к антибиотикам.
- Антигистамины (Лоратадин, Дезлоратадин, Цетиризин). Блокируют высвобождение медиаторов воспаления. Назначаются, если синусопатия верхнечелюстных пазух имеет аллергическое происхождение.
- Местные сосудосуживающие средства (Нафазолин, Оксиметазолин, Ксилометазолин). Улучшают самочувствие при экссудативном гайморите. Снимают отек, уменьшают выделение слизи, облегчают дыхание. Назальные капли и спреи вызывают привыкание, поэтому не могут применяться дольше 1 недели.
Одонтогенный верхнечелюстной синусит и другие типы заболевания можно лечить с помощью физиотерапии. Основными методиками являются:
- Фонофорез. Комбинированный способ терапии, включающий использование ультразвука и лекарственных препаратов. Улучшает обменные процессы, стимулирует продукцию полезных ферментов.
- Электрофорез. Подразумевает введение медикаментов с помощью электрического тока. Проводится курсом из 10 сеансов, продолжительность каждого из которых составляет 15 минут. Отличается высокой эффективностью, быстро улучшает самочувствие.
- Электротерапия (УВЧ). Основана на воздействии ультравысокочастотного электромагнитного поля. Улучшает движение лимфы и крови, уменьшает образование экссудата, расширяет сосуды слизистой оболочки и стимулирует выведение слизи.
- Магнитотерапия. Основывается на использовании переменного либо статического магнитного поля. Способствует расширению сосудов, активации защитных сил организма.
- Грязелечение. Подразумевает использование лечебной грязи. Останавливает развитие воспалительных процессов.
Хирургическая терапия используется при неэффективности медикаментозного и физиолечения. Специалист прокалывает пазуху носа, очищает ее от содержимого и промывает. Процедуру не проводят под общим наркозом, т. к. она является малоинвазивной. Показаниями к операции служат:
- сильные боли;
- неэффективность консервативного лечения;
- развитие осложнений;
- закупорка естественного соустья пазух.
Также прокол может выполняться при проведении диагностических мероприятий.
Процедура способствует восстановлению носового дыхания, устранению симптомов интоксикации, улучшению общего самочувствия. При правильном выполнении манипуляций повторного развития болезни не происходит.
Народные средства лечения
Одонтогенный верхнечелюстной синусит и другие типы болезни можно лечить с помощью народных средств. Параллельно с этим нужно использовать медикаменты или другие средства, рекомендованные специалистом.
Способы лечения заболевания в домашних условиях:
- Промывание носа. Солевой раствор можно приготовить самостоятельно или приобрести в аптеке (Аквамарис, Солин, Долфин). Он очищает и увлажняет слизистую, разжижает и выводит слизь, уменьшает отечность и воспаление.
- Ингаляции. Данные процедуры проводятся с помощью специального прибора — небулайзера. При этом можно использовать травяные настои, приготовленные из 1 или нескольких растений (ромашки аптечной, календулы, эвкалипта, перечной мяты, шалфея и т. д.). Чтобы приготовить средство, 1 ст. л. растительного сырья заливают 1 стаканом кипятка и настаивают в течение 30 минут. При желании в раствор можно добавить 3-5 капель эфирного масла (мятного, пихтового, эвкалиптового). Регулярное проведение ингаляций (в течение 7 дней по 5 минут) снимает отек и облегчает дыхание.
- Компрессы. Прогревать нос при синусите не рекомендуется, т. к. тепло может привести к распространению воспалительного процесса. Лучше всего использовать глину, тертый прополис с медом и салфетки, смоченные растительными отварами. Такие процедуры помогают уменьшить симптоматику и улучшить самочувствие.
Профилактика и возможные осложнения
Чтобы предотвратить повторное развитие гайморита, нужно изучить возможные осложнения и меры профилактики. Избежать возникновения болезни поможет:
- регулярное посещение врача для своевременного выявления и устранения воспалительных процессов;
- увлажнение слизистой оболочки носа (проведение ингаляций, промываний);
- употребление здоровой пищи, содержащей вещества, необходимые для правильной работы организма;
- отказ от вредных привычек;
- исключение или минимизация контактов с аллергенами;
- своевременное лечение болезней, способных вызвать синусит;
- регулярная уборка помещения, увлажнение воздуха.
Если затягивать с течением заболевания, могут развиться осложнения. К ним относят хроническое воспаление слизистой глотки, кислородную недостаточность, апноэ сна, воспаление слезного мешка, поражение головного мозга и костей черепа, сепсис. Перечисленные патологии могут стать причиной летального исхода.
Узнай болезнь по симптомам
Источник: https://nosoved.ru/zabolevanija-nosa/sinusit/osobennosti-lechenija-verhnecheljustnogo-sinusita.html
Терапия хронического верхнечелюстного синусита
Подход к терапии хронического верхнечелюстного синусита должен быть комплексным и учитывать этиологический фактор развития заболевания. Используются как консервативные, так и инвазивные методы.
Корректно проведенная пункция считается эффективным методом постановки микробиологического диагноза, позволяет эвакуировать патологическое содержимое полости пазухи и вводить в нее лекарственные препараты.
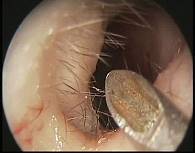
Рис. 1. Пункция правой верхнечелюстной пазухи: этап введения иглы Куликовского в правую половину полости носа
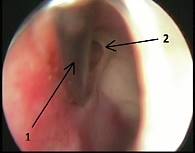
Рис. 2. Пункция правой верхнечелюстной пазухи (пункционная игла – 1, створка Гаснера – 2)
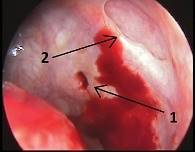
Рис. 3. Латеральная стенка нижнего носового хода слева (пункционное отверстие – 1, створка Гаснера – 2)
Введение
Риносинусит относится к заболеваниям, наиболее часто диагностируемым в клинической практике. Заболеваемость риносинуситом в США составляет около 37 млн случаев в год, а расходы здравоохранения достигают 6 млрд долларов [1].
В России ежегодно регистрируется около 10 млн случаев риносинусита. Частота хронических синуситов составляет 146 случаев на 1000 населения.
На долю верхнечелюстных синуситов среди патологии со стороны околоносовых пазух приходится 56–73% [2, 3].
Хронические воспалительные заболевания околоносовых пазух обычно становятся следствием перенесенного острого синусита, когда в силу разных причин нарушается естественная эвакуация содержимого пазухи.
Согласно классификации С.З. Пискунова и Г.Х. Пискунова 1997 г., хронический риносинусит подразделяют:
- на катаральный; гнойный;
- пристеночно-гиперпластический;
- полипозный;
- фиброзный;
- кистозный;
- аллергический;
- осложненный (остеомиелит, холестеатома, пиомукоцеле, распространение процесса на клетчатку глазницы, венозные сосуды, полость черепа).
Выделяют также смешанные формы – гнойно-полипозный и кистозно-гнойный риносинусит [4].
Необходимо учитывать многофакторность развития заболевания. К анатомическим предпосылкам можно отнести расположение естественного соустья в верхнем отделе пазухи, его относительную узость, что создает неблагоприятные условия для эвакуации патологического содержимого при воспалительном процессе [5].
Большое значение имеют девиация перегородки носа, наличие гребней и шипов перегородки, гипертрофия носовых раковин, инфекционные гранулемы и опухоли. Деформация перегородки, а также гипо- и апластические процессы в области анатомических образований латеральной стенки полости носа нарушают аэродинамику.
Изменяется направление струи вдыхаемого воздуха, что приводит к появлению микротравм эпителия и нарушению барьерной функции слизистой оболочки.
Гипертрофия структур среднего носового хода – крючковидного отростка и решетчатого пузыря, а также полипозная дегенерация слизистой оболочки способствуют блокированию физиологического соустья пазухи.
Нарушается воздухообмен пазухи, угнетается функция мерцательного эпителия, имеют место гиперсекреция железистого аппарата и транссудация жидкости в просвет пазухи. Как следствие – воспалительный процесс в пазухе, проявляющийся экссудацией, нагноением, пристеночной гиперплазией [4].
Анатомо-топографические взаимоотношения верхнечелюстного (максиллярного) синуса и зубочелюстной системы обусловливают развитие воспалительных процессов дентарной природы [6].
В настоящее время увеличилось число случаев хронических верхнечелюстных синуситов, обусловленных попаданием в полость синуса инородных тел различной природы при инвазивном лечении.
При эндодонтической терапии иногда пломбировочный материал непреднамеренно выводится за пределы корневого канала в просвет пазухи [7].
Лечение
При хроническом верхнечелюстном синусите используют как консервативные, так и хирургические методы.
Показаниями к проведению хирургического вмешательства служат неэффективность консервативной терапии, наличие выраженных изменений архитектоники полости носа, инородных тел и гиперпластических процессов в синусе.
Хирургическая тактика заключается в восстановлении аэрации и дренирования пазухи, удалении патологических образований пазухи (полипов, кист, мукоцеле, грануляций, инородных тел и др.).
В настоящее время чаще прибегают к щадящим, функциональным и малотравматичным вмешательствам.
Консервативная терапия хронического верхнечелюстного синусита включает промывание полости пазухи (после пункции), назначение местных и системных антибактериальных препаратов, деконгестантов, топических глюкокортикостероидов (ГКС), ирригацию полости носа изотоническими растворами, физиотерапию и др.
При гнойном синусите базисным элементом этиотропной терапии является использование антибактериальных препаратов.
Назначение антимикробных препаратов при хроническом синусите основано на данных микробиологических исследований. При хроническом синусите помимо аэробной развивается анаэробная и грибковая флора.
В большинстве случаев встречается монокультура, частота микробных ассоциаций достигает 15% [8].
Анаэробные микроорганизмы – анаэробные стрептококки, Prevotella spp., Fusobacterium и т.д. К основным аэробным возбудителям относятся Streptococcus spp., Haemophilus influenzae, Pseudomonas aeruginosa, S. aureus, Moraxella catarrhalis и др.
Представители грибковой флоры – Aspergillus spp., Phycomycetes spp., Alternaria spp., Candida spp. и т.д.
Важно определение не только возбудителей заболевания, но и чувствительности микроорганизмов к противомикробным препаратам. Антибиотикорезистентность значительно варьирует в разных странах. Поэтому необходимо учитывать распространенность основных возбудителей воспалительных заболеваний и их чувствительность к антибактериальным препаратам в разных регионах.
Результаты исследования Л.С. Страчунского и соавт. (2005) [8], проведенного в России, продемонстрировали преобладание микроорганизмов S. pneumoniae и H. influenzae при бактериальном синусите. У 4,2% штаммов S.
pneumoniae определена умеренная резистентность к пенициллинам с сохранением чувствительности к ампициллину, ампициллину/клавуланату, цефотаксиму, цефепиму, левофлоксацину и моксифлоксацину. Резистентность H. influenzae к ампициллину составила 9,0%, к ампициллину/клавуланату – 1,5%, цефотаксиму – 1,5%, цефепиму – 3,0%. 98,5% штаммов S.
pneumoniae и 92,5% штаммов H. influenzae были чувствительны к макролидам (азитромицину и кларитромицину).
Таким образом, препаратом первого выбора при остром или обострении хронического гнойного синусита является амоксициллин. Присутствие пенициллин-резистентных штаммов служит показанием для назначения защищенных форм пенициллинов (амоксициллина/клавуланата) или цефалоспоринов.
К средствам второго выбора относятся макролиды и фторхинолоны третьего и четвертого поколений (левофлоксацин, моксифлоксацин). Макролиды также являются препаратами выбора при непереносимости пенициллинов и возможности перекрестных аллергических проявлений на цефалоспорины [9].
Согласно данным клинических исследований, эффективность тетрациклинов и ко-тримоксазола достаточно низкая [10].
Системная антибактериальная терапия показана не во всех случаях. Применение антибактериальных средств целесообразно при интоксикации и риносинусогенных осложнениях [3].
Как уже отмечалось, развитие синуситов связано с нарушением естественного дренажа пазухи – блокированием физиологического соустья.
Именно поэтому при обострении хронического верхнечелюстного синусита следует использовать деконгестанты – препараты, вызывающие вазоконстрикцию сосудов полости носа.
Однако необходимо контролировать дозу препаратов (предпочтительны более низкие концентрации, форма выпуска – спрей) и продолжительность терапии (не более 7–10 дней) [10].
Доказана эффективность топических интраназальных ГКС – беклометазона дипропионата, будесонида, флутиказона пропионата, мометазона фуроата. Последние могут назначаться как в монотерапии, так и в сочетании с антибактериальными препаратами.
Использование ГКС влияет на функцию эозинофилов, приводит к их редукции и деактивации, снижет число тучных клеток, базофилов и Т-клеток, ингибирует продукцию иммуноглобулина E и лейкотриенов, тормозит синтез провоспалительных цитокинов.
При интраназальном применении ГКС риск системных реакций минимален [11, 12].
Для местного лечения верхнечелюстного синусита применяются пункция и зондирование максиллярного синуса.
Диагностическая и лечебная пункция обычно выполняется через нижний носовой ход, в области прикрепления нижней носовой раковины, где стенка пазухи более тонкая [5].
Пункция позволяет эвакуировать из пазухи патологическое содержимое, ввести в нее лекарственные средства. Возможно промывание полости пазухи с использованием антибактериальных и антисептических препаратов, ГКС.
Пункция синуса позволяет оценить характер микрофлоры содержимого пазухи. После введения пункционной иглы содержимое пазухи аспирируется для дальнейшего бактериологического исследования. При таком методе забора материала исключается попадание транзитной микрофлоры из преддверия носа и носовых ходов [4].
Результаты исследований И.В. Елькова и соавт. (1991) и С.П. Разинькова (1998) [3] продемонстрировали, что при внутрипазушном введении антибактериальных препаратов их концентрация в слизистой оболочке в сотни раз превышает таковую при парентеральном и пероральном приеме. Соответственно в очаге воспаления создается эффективная концентрация лекарственных средств (антибиотиков, антисептиков).
Что касается пункции верхнечелюстной пазухи, единого мнения о ее целесообразности не существует.
Во многих зарубежных странах подобная манипуляция практически не применяется и исключена из клинических рекомендаций, поскольку признана инвазивной, болезненной, опасной развитием осложнений.
Одним из них считается возможность повреждения устья носослезного канала (створки Гаснера). Это послужило поводом для определения соотношения расположения пункционного отверстия и выводного отверстия носослезного канала.
Материал и методы исследования
На базе клиники оториноларингологии Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова с января по сентябрь 2014 г.
было обследовано 36 пациентов, которым выполнялась пункция верхнечелюстной пазухи в нижнем носовом ходе с определением местонахождения выводного отверстия носослезного канала. Пункция синуса предшествовала эндоскопическому вскрытию верхнечелюстной пазухи.
В исследуемую группу вошли 22 (61%) мужчины и 14 (39%) женщин. Средний возраст пациентов составил 36 лет.
Всем больным выполняли вскрытие верхнечелюстных пазух с предварительным проведением пункции в нижнем носовом ходе. В 34 случаях пункция пазухи осуществлялась интраоперационно, в двух – перед оперативным вмешательством.
Характеристика патологии максиллярных синусов: 14 (39%) случаев – кистоподобные образования верхнечелюстных пазух, восемь (22,2%) – хронические полипозные полисинуситы, семь (19,4%) – инородные тела верхнечелюстных пазух, семь (19,4%) – хронические гнойные верхнечелюстные синуситы.
Оперативное вмешательство осуществлялось в условиях общей или местной анестезии. Местная анестезия применялась при изолированном поражении верхнечелюстных пазух.
В этом случае слизистая оболочка полости носа обрабатывалась 10%-ным раствором лидокаина, после чего выполнялась инфильтрация раствора ультракаина в область agger nasi, нижнюю носовую раковину, дно и латеральную стенку полости носа под нижней носовой раковиной.
После анестезии под контролем передней риноскопии с помощью иглы Куликовского проводилась пункция верхнечелюстной пазухи в нижнем носовом ходе (рис. 1).
Далее под контролем ригидных эндоскопов 0 и 30° после медиализации нижней носовой раковины выполнялась идентификация места введения пункционной иглы и расположения створки Гаснера.
Чтобы определить месторасположение выходного устья носослезного канала, пальцевым нажатием на медиальный угол глаза в проекции слезного мешка вызывались пассивные колебательные движения дистальных отделов носослезного канала и поступление слезной жидкости.
Результаты
Латеральная стенка нижнего носового хода условно была разделена на несколько частей: свод (место прикрепления нижней носовой раковины), верхняя, средняя и нижняя трети.
Пункционная игла располагалась в верхней трети в 20 случаях, в своде – в девяти, на границе средней и нижней трети – в семи.
В верхней трети створка Гаснера располагалась в 14 случаях, в своде – в девяти, на границе верхней и средней трети – в семи, в средней трети – в пяти, в нижней трети – в одном случае. Во всех случаях пункционное отверстие располагалось вне слезных путей (рис. 2 и 3).
Заключение
Подход к терапии хронического верхнечелюстного синусита должен быть комплексным, учитывать этиологический фактор развития синусита и включать как консервативные методики, так и инвазивные манипуляции и вмешательства. Не следует отказываться от пункционного лечения.
Пункция относительно проста в техническом исполнении, является эффективным методом постановки микробиологического диагноза, позволяет эвакуировать патологическое содержимое и вводить в полость пазухи лекарственные средства.
Корректное выполнение пункции минимизирует риск повреждения слезных путей.
- КЛЮЧЕВЫЕ СЛОВА: синусит, пункция, риносинусит, амоксициллин, клавуланат, игла Куликовского
Источник: http://umedp.ru/articles/terapiya_khronicheskogo_verkhnechelyustnogo_sinusita.html
Как правильно лечить верхнечелюстной синусит? Причина возникновения и симптомы
Люди, услышав незнакомое название, задаются вопросом — что это такое? Верхний синусит — это воспаление около носовых пазух. Воспалительные процессы носовых пазух бывают нескольких видов в зависимости от своей локализации.
Верхнечелюстной синусит поражает пазухи, находящиеся в центре лица, прямо под глазами. Более распространенное название заболевания — гайморит, — получено из-за медицинского названия пазух гайморовы.
Что такое синусит?
Гайморовы пазухи находятся в верхней кости челюсти, имеют общие перегородки с ротовой и носовой полостью, а так же глазной. Синусит – что это такое? Болезнь характеризуется воспалением слизистых оболочек верхнечелюстных пазух.
Заболеть могут взрослые и дети — нет определенной возрастной группы, подверженной болезни больше других. Гайморит верхнечелюстной пазухи зачастую следует за простудными заболеваниями, особенно часто возникающими в холодное время года.
Может возникать как левосторонний, так и правосторонний верхнечелюстной синусит. Это выражает в том, что может быть поражена только одна пазуха — левая либо правая соответственно названию.
Причины возникновения гайморита
Впрочем, гайморит может быть вызван рядом другим причин. Недостаточный уход за полостью рта либо его отсутствие может спровоцировать развитие инфекции на зубах, которая позже перейдет на носовые пазухи. В таком случае гайморит получает название одонтогенный, поскольку возникает из-за заболевания зубов.
Не редко появляется аллергический гайморит верхнечелюстной пазухи, возникающий из-за аллергической реакции. Благоприятными сезонами для развития такой разновидности синусита являются весенние месяцы. Весной всё зацветает, раздражая слизистые человека и провоцируя даже самые незначительные аллергии.
Существует множество других причин для воспаления верхнечелюстных пазух:
- ослабленная иммунная система из-за большого количества хронических болезней;
- анатомическая особенность носовой перегородки (например, искривление);
- возникновение инфекции в носовой, ротовой полостях (хронические болезни, как фарингит, ринит, аденоиды).
Острый верхнечелюстной синусит, как правило, должен быть вылечен полностью, иначе разовьется хроническая форма заболевания. Хронический верхнечелюстной синусит опасен, поскольку поддается лечению сложнее. Он характеризуется появление гнойного воспаления, спровоцированного бактериями.
Синусит что приносит организму? Он, в первую очередь, развивается в результате закупоривания входных отверстий верхнечелюстных пазух. Создавшийся запор приводит к развитию воспаления, как результат, гной скапливается внутри. При этом сильно отекает слизистая оболочка носа.
Признаки гайморита
Верхнечелюстной гайморит может протекать в двух формах, признаки которых могут значительно отличаться. Не редко случается, что острый синусит при неправильном лечении приводит к хронической форме болезни.
Впрочем, симптомом как двухстороннего верхнечелюстного синусита, так и одностороннего является притупление обоняния. Заболевший не ощущает привычных запахов, не может ровно дышать — мешают отекшие слизистые оболочки, накопления гноя.
Симптомы острой формы
Заболевание развивается на фоне первичных признаков ОРВИ, зачастую усугубляя их. Пропустить острый синусит довольно просто, ведь первое время он маскируется под простое простудное заболевание, проявляя точно такие же признаки:
- высокая температура тела;
- слабость, озноб;
- сильный насморк;
- заложенность носа.
Отличить заболевание можно при появлении сильной боли, распространяющейся на всё лицо. При гайморите болит челюсть, лобные доли, сам нос. При пальпации пазух боль усиливается, распространяется на щеки. Особенно сильны болевые ощущения в подглазничной области.
Острый правосторонний гайморит характеризуется возникновением заложенности, боли лишь с одной стороны — правой. При ощупывании боль наиболее сильна именно с этой стороны, заложенность носит постоянный характер.
Гайморит верхнечелюстной может осложниться явным отеком век, появление покраснения вокруг глазниц и пазух носа. Заболевание сопровождается невозможностью дышат, поскольку гной закупоривает дыхательные пути.
Острая форма заболевания развивается в течение одного календарного месяца. Правильное лечение, меры профилактики позволяют полностью избавиться от болезни за это период.
Хроническая форма
Хронический верхнечелюстной синусит развивается без ярких симптомов, зачастую это становится причиной запущенности болезни — её попросту не выявляют вовремя. Что это означает? Лечение запаздывает, а недуг усугубляется. Характерным признаком хронического гайморита является постоянный насморк. Насморк не поддается излечению, возникая вновь и вновь.
Признаками развития хронической формы заболевания станет постоянная головная боль. Болезненные ощущения возникают в глазницах, усиливаясь при моргании и успокаиваясь лишь в положении покоя.
Опасность заболевания заключается в том, что оно распространяется на глазницы. Это провоцирует частое развитие конъюнктивита. При хронической форме гайморита особенностью является и то, что глазные веки сильно припухают после сна.
Вылечить хроническую форму гайморита можно, пусть и останется шанс повторного развития при заболевании простудой. Результат лечения полностью зависит от оперативности обнаружения, а так же от развития анатомических изменений, появившихся впоследствии длительной болезни.
Осложнения болезни
Гайморит, как и любое другое заболевание, имеет свои последствия. Широкое распространение и запущенность болезни ведет к проникновению инфекции в черепную полость. В результате этого может появиться менингит или энцефалит. Инфекция, перешедшая на глазницы, может стать причиной появления хронического воспаления глазного яблока и слизистых оболочек — офтальмит.
Появление последствий полностью зависит от заболевшего. Отказываясь от полноценного лечения или запуская течение заболевания, больной сам подвергает себя риску развития опасных заболеваний.
Диагностика и лечебная терапия
Острый челюстной синусит диагностируется при осмотре врача. Специалисту достаточно расспросить пациента и провести первичный осмотр для постановки верного диагноза. Заключительным исследование становится рентген — характерные скопление гноя видны на снимках.
Для выявления хронической формы болезни недостаточно осмотра и рентгенологического снимка. Больного часто отправляют на компьютерную томографию — скопления гноя небольшие, но достаточные, чтобы болезнь прогрессировала. При постановке диагноза врач руководствуется этим исследованием, в том числе решает: можно вылечить гайморит терапией или потребуется оперативное вмешательство.
Лечение гайморита
Курс лечения заболевания устанавливается в зависимости от тяжести протекания болезни. При соответствующей терапии, излечение займет 2-3 недели. Если больной не будет следовать рекомендациям или предпринимать все меры, то лечение может затянуться до 2-3 месяцев.
В лечебной терапии воспаления верхнечелюстной пазухи носа применяются сосудосуживающие средства. Такие препараты воздействуют на слизистую, уменьшая отечность и значительно ускоряют выведение гнойного содержимого из пазух. Если интоксикация уже произошла, то назначают антибиотики.
В том случае, если гнойное воспаление продолжает развиваться, то больному приходиться лечь в стационар либо ежедневно посещать поликлинику. Применяются различные методы лечение, например, промывание, позволяющее вымыть основную массу гноя. Иногда совершают пункции с последующим промыванием для выведения содержимого из пазух.
При терапии назначаются витаминные препараты, укрепляющие иммунную систему. Они так же оказывают общетерапевтическое воздействие, не позволяя инфекции распространяться дальше верхнечелюстной пазухи.
Хроническое воспаление верхнечелюстной пазухи вполне возможно вылечить, как и острую форму заболевания. Однако при неблагоприятном исходе потребуется специальная операция — гайморотомия. Фактически операция заключается в полном очищении носовых пазух. Восстановление после операции не займет много времени, а вот рецидива болезни больше не предвидится — излечение происходит полностью.
Как лечить синусит? Не редко для этого применяются народные способы. Для снятия заложенности носа закапывают смесь соков из мёда, алоэ и чистотела либо облепиховое масло. Головные боли облегчит принятие сока цикламена — его так же закапывают в нос. Распространен способ ингаляции — нужно подышать над кипятком, смешанным с каплями эвкалиптового масла.
Достичь полного излечения заболевания только народными средствами невозможно. Различные настойки и капли из натуральных компонентов помогут облегчить симптомы гайморита, и только. За лечебной терапией необходимо обязательно обращаться к врачу.
Гайморит развивается в результате других заболеваний, поэтому своевременного лечения основных болезней будет достаточно для профилактики возникновения.
Статьи по теме:
Нет комментариев
Источник: https://lechim-uxo.ru/lechenie-verxnechelyustnogo-sinusita/
Что такое одонтогенный верхнечелюстной синусит, симптомы, лечение
Одонтогенный синусит — воспалительное заболевание, при котором страдает верхняя челюсть. Оно возникает по причине попадания инфекции в полость рта из-за кариозного процесса или воспаления десны. Как правило, одонтогенный верхнечелюстной синусит является вторичным и хроническим заболеванием. Рассмотрим основные причины, признаки такого заболевания, способы его лечения и профилактики.
Что представляет собой болезнь?
Главные причины появления болезни такие:
- хронический или острый периодонтит верхней челюсти;
- развитие кисты в верхней десне;
- челюстные травмы;
- если в пазуху носа проникает корень зуба;
- в пазуху носа попадает стоматологический материал.
Синусит верхнечелюстной возникает главным образом из-за определенных особенностей строения носовых пазух. Как правило, инфицирование верхнечелюстной пазухи происходит при так называемом пневматическом типе ее строения.
В таком случае слизистая оболочка верхней пазухи прилегает к верхушке зубов, или же между ними остается только совсем небольшая тонкая костная перегородка. Воспалительный процесс в тканях зуба постепенно распространяется на верхнечелюстную носовую пазуху.
Инфекция может распространяться и гематогенным путем.
Если после удаления зуба прошло не больше 3 недель, утверждают о перфорации. В это время существует повышенный риск развития гайморита. Это может произойти и при условии, что в пазуху попал отломок зуба, или же его удаление было произведено травматично.
При воспалении отдела носа происходят грубые нарушения функционирования мерцательного эпителия синусовой пазухи. В то же время нарушается нормальный ход потоков воздуха в носовой полости, отток жидкости.
Эти факторы способствуют активному размножению патогенной микрофлоры. Большое значение в развитии данного недуга имеет состояние иммунитета: в случае его падения вероятность воспаления резко увеличивается.
Главнейшие признаки заболевания
Синусит верхней челюсти бывает острым и хроническим. Кроме того, различается перфоративный и неперфоративный. Хроническое же заболевание может находиться в стадии обострения или ремиссии. Симптомы одонтогенного генеза при таком заболевании следующие:
- боль одного или нескольких зубов, значительно усиливающаяся во время надкусывания;
- боль, возникающая в результате постукивания зуба, вызвавшего воспаление;
- возникновение ощущения онемения зубов;
- увеличение лимфатических узлов.
При одонтогенном процессе всегда поражается только 1 сторона пазухи, на которой проявляются приведенные ниже признаки:
- заложенность носа и затрудненное носовое дыхание;
- наличие большого количества гнойного содержимого, выделяемого из пазух носа;
- головная боль, которая иррадиирует в скулу и в висок;
- слабость;
- субфебрильная температура.
При осмотре тканей обращает на себя внимание розово-желтый оттенок поверхности пазухи носа. По мере развития воспалительных явлений происходит отек слизистой и ее покраснение. При хроническом воспалительном процессе патологическое изменение отмечается по всей ткани. Возможно образование мелких полипов.
Хронический и перфоративный синусит
Если гайморит не лечить, его острая стадия постепенно переходит в хроническую. При этом пациенты гораздо реже предъявляют жалобы на боль головы. Однако отмечается тяжесть и повышенное давление в области синусовых пазух. Из носа периодически или постоянно отходит слизь или гной. Эти выделения иногда могут иметь неприятный гнилостный запах.
При больших количествах слизисто-гнойного отделяемого дыхание из носа заметно осложняется. Со стороны поражения значительно ухудшается или полностью утрачивается обоняние.
Общее состояние пациента в целом удовлетворительное. Изредка возможно снижение трудоспособности. В редких случаях хронический синусит протекает бессимптомно и совсем не дает о себе знать.
О наличии заболевания пациент узнает случайно на медицинском осмотре.
Синусит одонтогенный перфоративного типа имеет свои особенности. Протекание данного заболевания зависит от того, было ли у пациента одонтогенное воспаление пазухи до возникновения сообщения с лункой зуба. В этом случае перфорация приводит к некоторому облегчению состояния пациента, так как содержимое синуса эвакуируется наружу.
При перфорации пациенты предъявляют жалобы на то, что в полость носа и верхнечелюстную носовую пазуху попадает воздух. Возможно изменение тембра голоса, связанное с этими причинами. Внешний осмотр пациента обнаруживает изменения в контуре лица (прежде всего, за счет припухлости щек и области под глазами). Ткани обычно безболезненные, при пальпации вызывают некоторые неприятные ощущения.
Риноскопия показывает отечность слизистой носа, ее покраснение и увеличение размера раковин. Если пациент наклоняет голову вперед, то из синуса вытекает большое количество слизи, иногда с примесью гноя.
Диагностика заболевания
Диагностика данного заболевания проводится на основании жалоб больного, изучения истории болезни, внешнего осмотра, риноскопии.
Наиболее точный и распространенный способ диагностики одонтогенного синусита — рентгенография носовых пазух. Если на рентгенограмме обнаруживаются темные зоны, это свидетельствует о наличии воспалительного процесса.
Появление тотального затемнения говорит о хроническом течении заболевания.
Ортопантомография является дополнительным способом диагностики одонтогенного верхнечелюстного синусита. В ходе такого обследования врач имеет возможность определить расположение зубов.
Компьютерная томография дает представление обо всех деталях патологического процесса, протекающего в пазухах носа. Такое исследование надо проводить во всех случаях дифференциальной диагностики, чтобы исключить те или иные заболевания, имеющие похожие симптомы. Иногда этот метод изучения состояния носовых пазух может заменить обзорную рентгенографию.
Гаймороскопия проводится с помощью фиброскопа. По результатам данного обследования можно говорить о способе лечения болезни и возможного хирургического вмешательства. Микробиологическое обследование состоит в изучении содержимого пазух носа. Его можно получить с помощью пункции синусовой пазухи. Данное исследование является очень ценным в выборе антибактериального препарата.
Госпитализация пациента для диагностики (и последующего лечения) проводится только в случае выраженных изменений слизистой оболочки носа.
Лечение заболевания
Синусит одонтогенный требует профессионального и тщательного лечения. Способ терапевтических мер выбирается в зависимости от клинических проявлений и стадии болезни.
Так, при острой стадии синусит одонтогенный лечится консервативным путем. С помощью медикаментов и физиотерапевтических процедур создаются наиболее подходящие условия для эвакуации гнойного и слизистого содержимого.
Наиболее эффективно воздействует на микробы антибиотикотерапия.
Категорически запрещается самостоятельно выбирать себе антибиотик для консервативной терапии, так как это способствует переходу данного заболевания в хроническую стадию.
При хроническом процессе консервативная терапия, как правило, не дает результата. В этих случаях целесообразно делать хирургическую операцию. Тактика операции будет зависеть от симптомов болезни.
Основной же метод хирургического вмешательства — это гайморотомия, то есть удаление гайморовой пазухи. Основная мера профилактики данного заболевания — это своевременное лечение кариеса, его осложнений.
Крайне важно соблюдать гигиену полости рта.
Для предупреждения воспаления слизистой оболочки полости носа необходимо не допускать переохлаждения, избегать сквозняков, своевременно и полностью лечить респираторные инфекции. Категорически не допускается самолечение как синусита, так и острых респираторных вирусных инфекций: это может привести к неблагоприятным последствиям.
Если у пациента диагностируется одонтогенный тип синусита, очень важно своевременно обратиться к врачу. Если вовремя не начать лечение, то возможно развитие тяжелого хронического инфекционного процесса, избавиться от которого можно только при помощи оперативного вмешательства.
Источник: https://LorVDele.ru/nos/sinusit/odontogennyj-verhnechelyustnoj-sinusit-simptomy-lechenie.html
Хронический верхнечелюстной синусит: лечение гиперпластического двустороннего синусита пазухи
Хронический верхнечелюстной синусит (гайморит) может протекать в разных формах. В период обострения заболевания пациенты жалуются на затруднённое дыхание и выделения из носа, которые могут быть слизистыми или гнойными. При своевременном обращении к ЛОР-врачу и назначении грамотной терапии, прогноз на выздоровление благоприятный.
Причины возникновения и течение болезни
Верхнечелюстной синусит бывает:
- катаральным;
- гнойным;
- пристеночно-гиперпластическим;
- полипозным;
- фиброзным;
- кистозным;
- аллергическим.
В качестве возбудителя заболевания выступает кокковая флора, чаще всего стрептококк. В последнее время в качестве возбудителей стала выступать грибковая микрофлора, анаэробы, вирусы.
Отмечают также рост различного вида агрессивных ассоциаций, которые повышают степень болезнетворности возбудителей.
Из-за перехода воспалительного процесса в хроническую форму происходит обструкция (закрытие) выводного отверстия пазухи (соустья) и нарушается дренажно-вентиляционная функция, что приводит к накоплению в пазухе экссудата и воспалительный процесс обостряется.
Развитию заболевания способствуют:
- деформации перегородки носа;
- синехии (патологические сращения в полости носа);
- аденоиды;
- агрессия патогенных микроорганизмов, а также формирование их ассоциаций.
Предрасполагают к развитию этого заболевания следующие факторы:
- неполное излечение острого ринита;
- аллергия;
- снижение местного и общего иммунитета;
- нарушение микроциркуляции слизистой оболочки и проницаемости сосудов и тканей.
Клиническая картина
В основном в период обострения пациенты жалуются на затруднения при дыхании носом и выделения из носовой полости, которые могут быть слизистыми, слизисто-гнойными или гнойными.
Гнойная форма заболевания сопровождается жалобами на неприятные ощущения в области клыковой ямки и корня носа со стороны воспаленной верхнечелюстной пазухи. В некоторых случаях боль может отдавать в надбровную или височную область.
Головная боль в период обострения чаще всего носит разлитой характер, напоминая невралгию тройничного нерва. Нередко отмечается гипосмия или аносмия (снижение или потеря обоняния).
Довольно редко бывают случаи закрытия носослезного канала, и тогда наблюдается слезотечение из глаза.
Верхнечелюстной синусит часто бывает двухсторонним. В период обострения наряду со всеми признаками этого заболевания отмечается общая слабость, недомогание, высокая (фибрильная) температура (38-390С).
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Диагностика
Физикально-инструментальные обследования вместе с лучевой диагностикой (компьютерная и магнитно-резонансная томография) и тщательным анализом жалоб ЛОР пациента позволяют поставить правильный диагноз.
Отличать верхнечелюстной синусит нужно в первую очередь от невралгии тройничного нерва, при которой боль появляется внезапно и носит «жгучий» характер.
В пользу синусита свидетельствует появление полоски гноя под средней раковиной, после введения на зонде сосудосуживающих препаратов или преобладание боли в области пазухи без выделений из носа.
Лечение
В процессе лечения необходимо восстановить дренажно-вентиляционную функцию пазухи, удалить болезнетворное отделяемое и стимулировать восстановительные процессы.
Для достижения успеха назначается антибиотики широкого спектра действия (амоксициллин, аугментин, панклав и др), противовоспалительный препараты, сосудосуживающие капли в нос, антигистаминные препараты, пункции вехнечелюстной(ных) пазух до чистых промывных вод, либо промывания околоносовых пазух методом перемещения жидкости (вакуум-дренаж). Если эффект от назначенного лечения не наступает в течение недели, следует продолжить лечение вплоть до хирургического в ЛОР-отделении больницы.
Если промывные воды при пункции верхнечелюстной пазухи имеют белый, темно-коричневый или черный цвет, можно заподозрить грибковое поражение верхнечелюстной пазухи. В этом случае необходимо отменить антибиотики и провести противогрибковое лечение.
При подозрении на анаэробную природу процесса, который характеризуется неприятным запахом отделяемого, отрицательным результатом при бактериологическом исследовании содержимого, следует проводить оксигенацию (метод лечения кислородом под высоким давлением) просвета пазухи.
В случае необходимости длительного дренирования нужно установить дренаж в пазуху и через него ежедневно (до 3-х раз в день) ее промывать.
В случае сильной локальной боли, которая подтверждена рентгенологическим исследованием, и неэффективностью консервативного лечения в течение 3-х суток, а также при появлении признаков осложнений показано немедленное направление в ЛОР-стационар, чтобы провести хирургическую санацию пазухи.
Прогноз
При соблюдении стандартов лечения и вовремя начатом лечении прогноз благоприятный.
Источник: https://dr-zaytsev.ru/lor_disease/zabolevaniya-okolonosovykh-pazukh/KHronicheskiy-verkhnechelyustnoy-sinusit.html
Верхнечелюстной синусит I Профилактика и лечение синусита
Воспалительный процесс, развивающийся в гайморовых пазухах, расположенных под глазами с левой и с правой стороны от носа, в медицине называют верхнечелюстным синуситом. Заболевание имеет и второе название, напрямую связанное с местом локализации — гайморит.
В большинстве случаев верхнечелюстной синусит является осложнением острой респираторной вирусной инфекции, довольно распространённого заболевания.
Помимо ОРВИ, причиной развития патологического процесса может быть широкий перечень инфекционных заболеваний, не только участвующих в процессе дыхания органов, но и внутренних систем и отделов.
Что способствует развитию верхнечелюстного синусита (гайморита)?
В качестве сопутствующих развитию патологии факторов следует выделить переохлаждение организма, аллергические реакции, аномалии анатомического строения носовой полости, хронический насморк, аденоидит, патологии стоматологических единиц верхнего зубного ряда и близлежащих тканей, ВИЧ-инфекцию, алкоголизм, активное курение, агрессивное воздействие окружающей среды, лицевые травмы, опухоли. Наибольшую опасность представляет совокупность провоцирующих факторов.
Формы верхнечелюстного синусита
В зависимости от природы происхождения верхнечелюстной синусит разделяют на несколько форм. Риногенная форма патологического процесса формируется на фоне инфекционных процессов патогенной деятельности грибковых микроорганизмов и хронического насморка.
Гематогенная форма становится следствием попадания инфекции в пазухи посредством кровотока. Причины развития травматической формы воспалительного процессы очевидны из самого названия.
Аллергическая форма возникает на фоне аллергического ринита. Причиной развития одонтогенной формы верхнечелюстного синусита становятся патологии стоматологического характера.
Вазомоторный верхнечелюстной синусит является следствием реакции организма на внешние раздражители, в частности, на холодный воздух.
Воспалительный процесс может протекать как в острой, так и в хронической формах.
Острая форма патологического процесса разделяется на катаральную и гнойную. Катаральная форма острого верхнечелюстного синусита немногим отличается от обычного насморка и довольно легко излечивается. При отсутствии адекватного лечения катаральная форма перетекает в гнойную, характеризующуюся скоплением гноя в гайморовых пазухах.
Хронический верхнечелюстной синусит разделяют на катаральный, сопровождающийся отеком слизистой пазух; полипозный, возникающий на фоне полипов; кистозный, появляющийся в следствие кист; гнойный и смешанный. Смешанная форма хронического верхнечелюстного синусита характеризуется симптомами сразу нескольких форм воспалительного процесса.
Симптомы верхнечелюстного синусита
Характерными признаками развития острой формы патологического процесса являются резкое повышение температуры тела, насморк, частое чихание, потеря обоняния, головные боли, усиливающиеся при движении головой.
Хроническая форма верхнечелюстного синусита сопровождается повышенным слезотечением, насморком, головными болями, конъюнктивитом, отёчностью кожных покровов на лице.
Диагностика гайморита
Диагностика и лечение заболевания находятся в области практики врача-отоларинголога. Определить верхнечелюстной синусит (гайморит) специалисту не составляет труда, однако для получения максимально информативной клинической картины необходимо проведение ряда диагностических исследований.
Основным лабораторным исследованием является бактериологический посев содержимого гайморовых пазух, получаемого путём пункции.
Определить обширность воспалительного процесса позволяют такие инструментальные методы диагностики, как рентгенография, магнитно-резонансная томография, риноскопия, ультразвуковое исследование.
Существует вероятность проведения осмотра пациента стоматологом: это необходимо в том случае, если патологию спровоцировало стоматологическое заболевание.
Как назначается лечение верхнечелюстного синусита (гайморита)?
Медикаментозное лечение направлено на устранение симптомов и подавление воспалительного процесса. Часто назначают пункцию, позволяющую отвести скопление содержимого из гайморовых пазух с последующей антисептической обработкой. В просторечии метод пункции называют проколом.
Пациенту предписывают регулярно промывать пазухи специальными антисептическими растворами. Лечение может включать проведение ряда физиотерапевтических процедур.
В исключительных случаях назначают проведение хирургических операций: это связано с осложнениями, возникающими в процессе развития патологии.
Источник: https://premium-clinic.ru/simptomy-i-zabolevaniya/verhnechelyustnoy-sinusit/